一例先心病合并重度肺动脉高压患者行剖宫产术
产科麻醉历来被认为是麻醉学科中高风险的亚专业之一。产妇孕产期间的生理改变,病理产妇和危重产妇麻醉过程中存在的风险,使得产科麻醉所面临的状况瞬息万变,给麻醉医师带来了极大的挑战。
讲者:雷林峰
单位:甘肃省人民医院
患者女性,35岁,体重61 kg,身高158 cm,BMI 24.4 kg/m2。
主诉:停经7月余,持续胸闷、气短10天,咯血5天。
既往史:患者10天前无明显诱因出现胸闷、气短症状,同时伴有咳嗽、咳痰,活动后症状加重,休息后症状有所缓解。五天前出现咯血,心脏彩超示动脉导管未闭、大动脉水平双向分流、肺动脉压115 mmHg。
患者五年前出现胸闷、气短症状,7月前加重,于心内科就诊。行先心病(PDA)封堵术,1 h后未见肺压下降,终止手术。出院后规律服用波生坦片62.5 mg bid、地高辛片0.125 mg qd,妊娠后自停药物治疗。
查体:体温(T)36.6 ℃,心率(HR)90 bmp,呼吸(R)28 bmp,血压(BP)162/93 mmHg。心脏听诊胸骨左缘第二肋间闻及响亮的连续性机械样杂音,双肺听诊示双肺底闻及湿性啰音。双下肢轻度凹陷性水肿。
血常规、凝血功能未见异常,生化全套检查结果提示白蛋白含量较低,心肌标志物两项略有升高。

心电图示患者窦性心律,完全性右束支传导阻滞、右心房肥大、右心室肥厚。心脏彩超示患者为先天性心脏病、动脉导管未闭、三尖瓣中度反流、重度肺动脉高压(PAH)。
妊娠31+6周、动脉导管未闭、PAH、艾森曼格综合征、心功能不全,拟行子宫下段剖宫产术。

麻醉术前评估
屏气试验:11 s。
MET评分:1~2。
NYHA心功能分级Ⅳ级
如何稳定循环、血氧饱和度。
1. 避免过高后负荷,降低肺压。
2. 维持外周血管阻力,稳定体循环压。
3. 增强心肌收缩力,保证心输出量。
4. 提高吸入氧浓度+氧流量,维持氧合。

长期PAH导致右心功能代偿,造成右心功能不全,导致左室心输出量降低、血压下降,体循环压力倒置、分流增多。
围术期管理要点-维持血流动力学、氧合及内环境稳定。
1. 维持充足的右心前负荷。
2. 降低右心后负荷。
3. 适当强心。
4. 维持外周血管阻力。
5. 减少应激反应及禁用缩宫素。
6. 高浓度、高流量吸氧。
连续硬膜外麻醉,麻醉平面可控性好,循环波动轻微,但起效有一定的滞后性,为减少循环波动,采取少量分次给药方式。为避免术中大出血,术中严重低血压以及血氧饱和度难以维持,备选方案为全身麻醉。
入室常规监测心电图、血压、脉搏血氧饱和度、有创动脉压及中心静脉压。
药物准备
局麻药:2%利多卡因。
降肺压:前列地尔、伊洛前列素。
强心:米力农、多巴酚丁胺、肾上腺素。
维持外周血管阻力:去甲肾上腺素。
利尿:呋塞米。
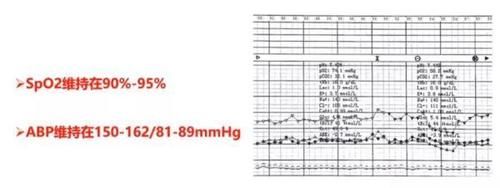
患者采用半卧位经鼻导管吸氧进入手术室,局麻下行右侧桡动脉穿刺置管。监测生命体征HR 84 bmp,R 21 bmp,BP 154/90 mmHg,SpO2 88%。给予高流量面罩吸氧,患者采用左侧卧位行L2~3间隙穿刺置管,给予2%利多卡因3 ml作为试验剂量。
间隔5 min分别追加5 ml、5 ml、3 ml利多卡因,硬膜外腔给药时,为防止仰卧位低血压发生,将手术床左倾30°,泵注去甲肾上腺素0.04 μg/(kg·min)维持外周血管阻力,稳定患者血压。10 min后麻醉效果确切,监测麻醉平面T6,开始手术。
3 min后胎儿娩出,Apgar评分8分,产妇采用头高脚低位,持续按压产妇上腹部8 min,禁用缩宫素。
8 min后娩出胎盘,此时产妇血压下降(BP 108/67 mmHg),胸闷、气短症状明显加重(SpO2 84%)。

血压下降原因
1. 麻醉平面上升。
2. 心输出量降低(室间隔左移或肺压过高)。
3. 羊水栓塞。
处理
此时监测麻醉平面为T8,给予肾上腺素10 μg.iv+去甲肾上腺素0.08 μg/(kg·min)ivvp。
血氧饱和度下降原因
1. 右向左分流增多(血压明显下降或肺压过高)。
2. 羊水栓塞。
处理
给予肾上腺素10 μg.iv+去甲肾上腺素0.08 μg/(kg·min),调整吸入氧浓度和氧流量上升。